periferik sinir ağrıları
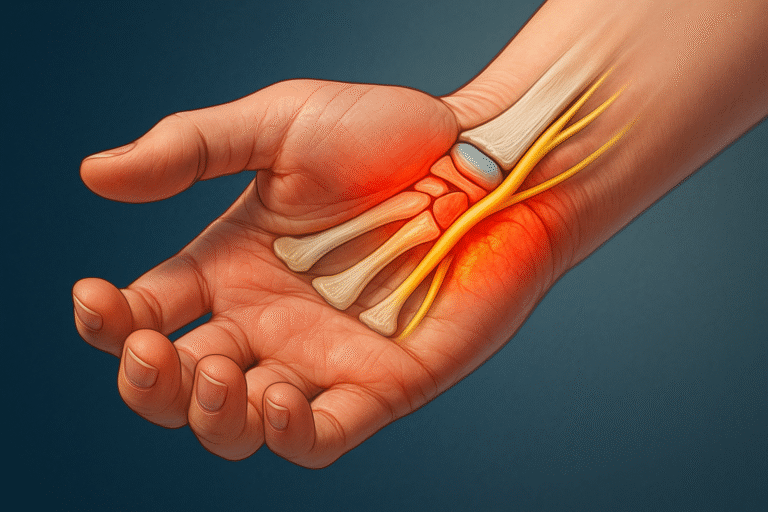
Dokunduğumuzu hissetmemizi, parmaklarımızı ustaca hareket ettirmemizi, sıcakla soğuğu ayırt etmemizi sağlayan o görünmez ağ. Periferik sinir sistemi … Burada bir arıza meydana geldiğinde, ellerimizde, ayaklarımızda rahatsız edici uyuşma hissi, uykudan uyandıran ağrı, donma yanma gibi şikayetler meydana gelir. Zamanla sinir basısına bağlı elimizden bir bardağı düşürdüğümüzü farkedebiliriz. İşte bu durumu, vücudumuzun iletişim ağı olan periferik sinirlerimizde bir parazit, bir engel olarak düşünebiliriz.
Genel popülasyonda nöropatik ağrı prevalansının %7 ila %10 arasında olduğu tahmin edilmektedir.
Bu bölümde Periferik Sinir Sistemi kaynaklı ağrıları inceliyoruz.
Genel popülasyonda nöropatik ağrı prevalansının %7–10 civarında olduğu, periferik sinir kökenli ağrıların da bu grubun büyük kısmını oluşturduğu bildirilmektedir. Diyabetik polinöropatiye bağlı ağrı, diyabetli hastaların yaklaşık üçte birinde görülür. Postherpetik nevralji, sinir sıkışmaları (karpal tünel, ulnar oluk, tarsal tünel, peroneal tuzaklanmalar) ve travmatik sinir lezyonları periferik nöropatik ağrının diğer büyük alt gruplarını oluşturur. Kronikleşen olgularda depresyon, anksiyete ve iş gücü kaybı sık eşlik eder.
periferik sinir ağrılarında Etyoloji ve Sınıflama
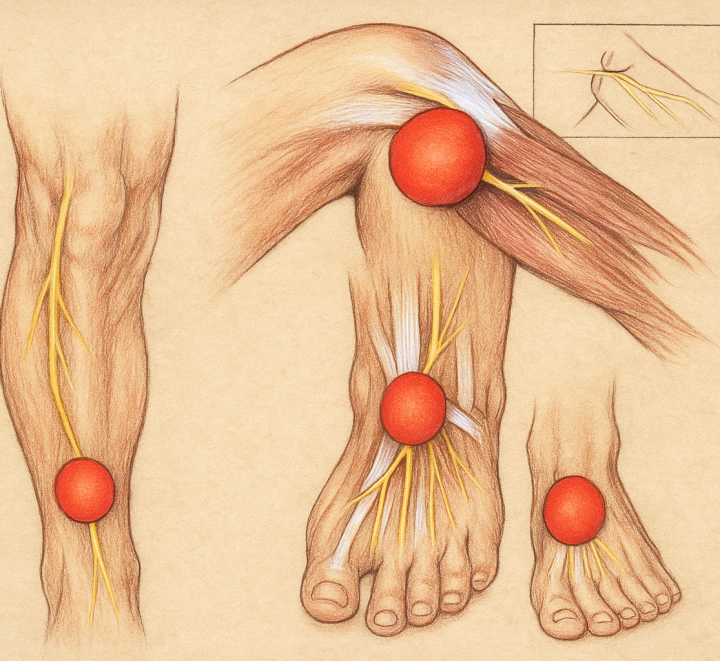
Periferik sinir ağrıları farklı düzeylerdeki lezyonlara göre sınıflandırılabilir:
1. Mononöropatiler
Tek bir periferik sinirin lezyonu ile karakterizedir:
Tuzak nöropatiler:
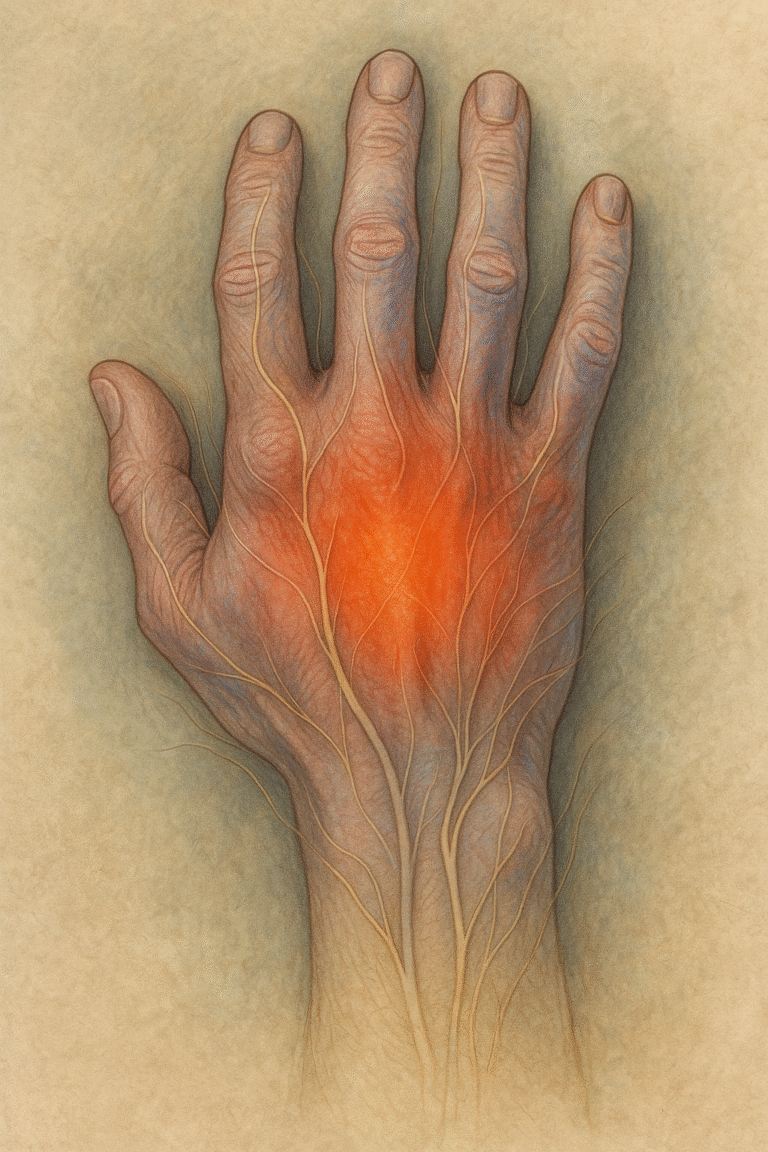
N. medianus (karpal tünel sendromu)
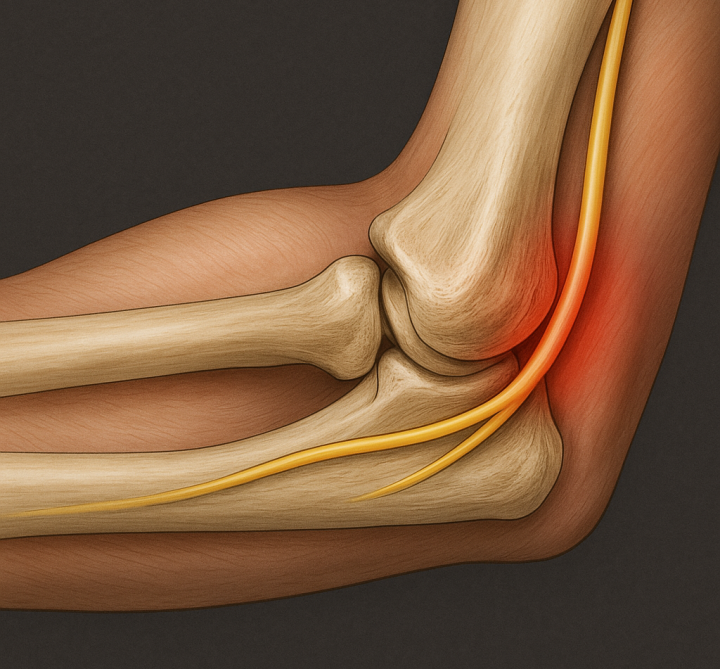
N. ulnaris (kubital tünel, Guyon kanalı)
N. radialis dalları
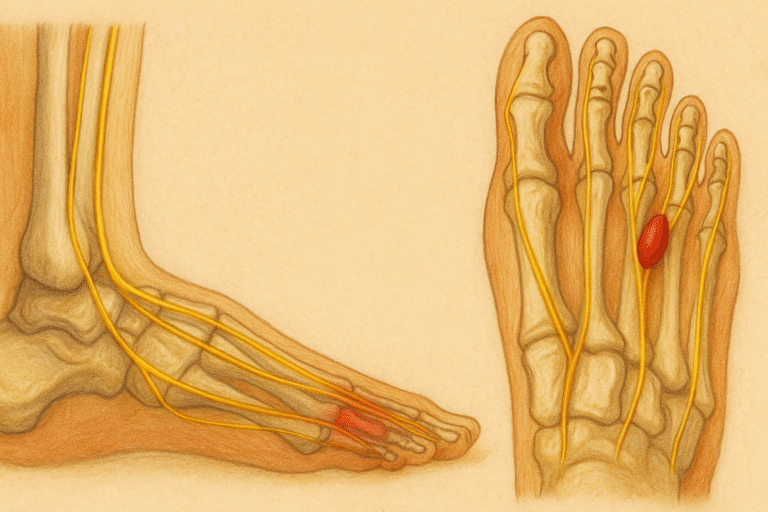
N. peroneus communis (fibula başı düzeyi tuzaklanma)
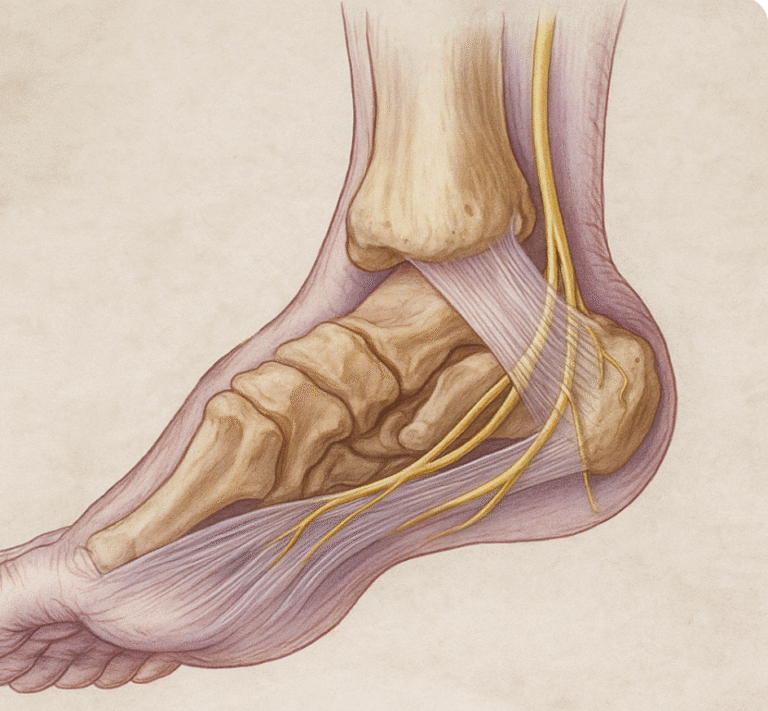
N. tibialis ve dalları (tarsal tünel sendromu)
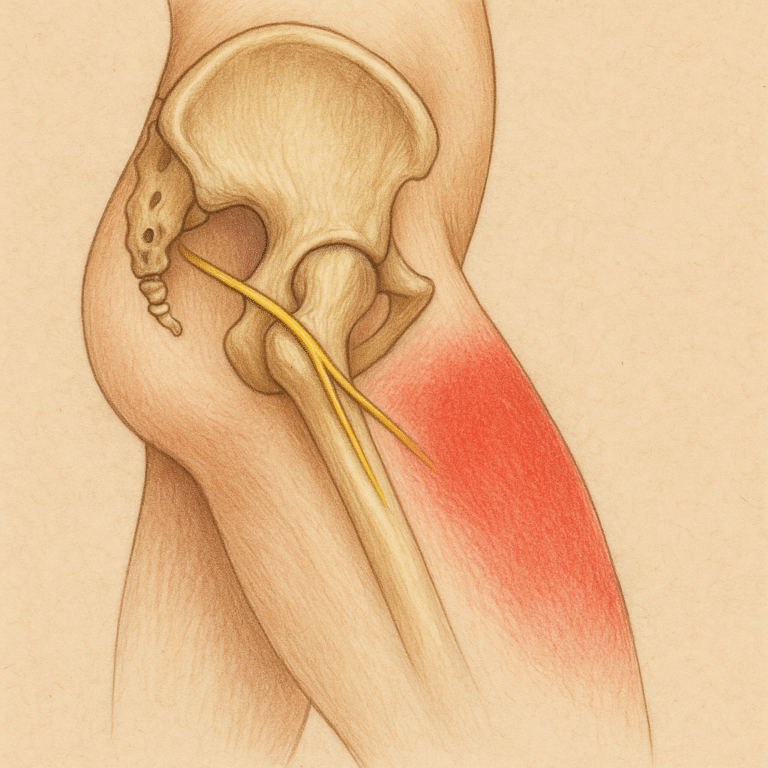
Lateral femoral kutanöz sinir (meralgia paresthetica)
Travmatik mononöropatiler: Lazerasyon, traksiyon, cerrahi yaralanmalar, iatrojenik sinir hasarları
2. Multipl Mononöropatiler ve Polinöropatiler
Metabolik: Diyabetik polinöropati, üremik nöropati, B12 eksikliği, hipotiroidi
Toksik: Alkol, kemoterapötikler (örneğin platin türevleri, taksanlar), bazı antiretroviraller
Enfeksiyöz ve immün: HIV, lepra, Guillain–Barré sendromu sonrası kalıcı ağrılı nöropati, vaskülitik nöropatiler
Herediter: Herediter duyusal-motor nöropatiler
3. Pleksopatiler ve Kök Düzeyi Lezyonlar
Teknik olarak “periferik sinir sistemi” içinde yer almakla birlikte, klinikte çoğu zaman ayrı başlıkta incelenir:
Brakiyal ve lumbosakral pleksopatiler
Travmatik veya inflamatuvar radikülopatiler
Bu tablolar da ekstremiteye yansıyan belirgin nöropatik ağrı ile seyrettiği için periferik sinir ağrıları başlığı altında pratikte sıkça değerlendirilir.
Patofizyoloji
Periferik sinir lezyonu sonrası ağrı gelişiminde hem periferik hem santral mekanizmalar rol oynar:
Periferik sensitizasyon: Akson hasarı ve miyelin kaybı sonrası, sinir liflerinde ektopik deşarjlar, voltaj kapılı sodyum kanallarının aşırı ekspresyonu ve spontan aktivite artışı ortaya çıkar.
Ephaptik iletim: Demiyelinizasyon sonucu komşu aksonlar arasında anormal elektriksel iletim gelişebilir.
İnflamatuvar yanıt: Sinir çevresinde ve dorsal kök ganglionunda proinflamatuvar sitokinler ve nöropeptidler artar.
Santral sensitizasyon: Süregen periferal giriş, dorsal boynuz nöronlarında uyarılabilirlik artışı, inhibitör inen yolların disfonksiyonu ve kortikal yeniden organizasyon ile sonuçlanır. Bu süreç, allodini ve yaygın hiperaljezi gibi bulguları açıklar.
Sonuçta, periferik sinir ağrıları sadece “lokal hasarın” değil, tüm ağrı modülasyon sisteminin yeniden ayarlanmasının bir ürünüdür.
Klinik Bulgular
Pozitif Duyusal Belirtiler
Yanma, sızlama, elektrik çarpması tarzında ağrı
Bıçak saplanır, şok tarzında paroksismal ağrı atakları
Parestezi (karıncalanma, iğnelenme)
Dizestezi (normalde ağrılı olmayan uyaranın rahatsız edici algılanması)
Allodini (hafif dokunma ile ağrı)
Hiperaljezi (ağrılı uyaranın abartılı ağrıya yol açması)
Negatif Duyusal ve Motor Belirtiler
Hipoestezi veya duyu kaybı (pinprick, ısı, vibrasyon, pozisyon duyusu)
Kas güçsüzlüğü, atrofi (motor lif tutulumunda)
Areflleksi veya hiporefleksi
Dağılım Paterni
Tek sinir dermatomuna veya innervasyon alanına uyan segmental ağrı (örneğin peroneal sinir alanında dorsal ayak sırtında yanma)
Eldiven–çorap tarzı distal simetrik dağılım (diyabetik polinöropati)
Pleksus veya kök lezyonlarında birden fazla sinir alanını içeren daha geniş dağılımlar
periferik sinir ağrılarında Tanı
Tanı, ayrıntılı anamnez, nörolojik muayene ve uygun yardımcı testlerle konur.
Anamnez
Ağrının başlangıcı, süresi, karakteri (yanma, elektrik çarpması vs.)
Diyabet, böbrek yetmezliği, vitamin eksiklikleri, kemoterapi, toksin maruziyeti öyküsü
Travma veya cerrahi girişim öyküsü
Enfeksiyon, immün hastalık, kanser öyküsü
Günlük yaşam, uyku, fonksiyon ve psikolojik durum üzerine etkileri
Nörolojik Muayene
Hafif dokunma, pinprick, ısı, vibrasyon ve pozisyon duyusunun değerlendirilmesi
Kas gücü, tonus, atrofi ve fasikülasyonların değerlendirilmesi
Derin tendon refleksleri
Mononöropatilerde sinir üzerine Tinel bulgusu, germe testleri
Yürüme ve denge değerlendirmesi
Yardımcı Testler
Sinir iletim çalışmaları ve EMG: Mononöropati, polinöropati ve pleksopati ayrımında temel yöntemdir.
Görüntüleme: MR nörografi, bölgesel MRG veya USG; sinir sıkışmaları, kitle, hematom veya yapısal lezyonların gösterilmesinde kullanılabilir.
Laboratuvar: Kan şekeri, HbA1c, B12, folat, TSH, böbrek ve karaciğer fonksiyon testleri, gerekli durumlarda immünolojik ve enfeksiyöz markerlar.
Ağrı ve nöropatik ağrı ölçekleri: VAS/NRS yanında DN4, LANSS, PainDETECT gibi ölçekler nöropatik bileşenin dokümantasyonu için kullanılabilir.
Periferik sinir ağrılarında Tedavi
Genel İlkeler
Altta yatan nedenin mümkün olduğunca düzeltilmesi (glisemik kontrol, toksik ajanların kesilmesi, vitamin eksikliğinin yerine konması)
Ağrı kontrolü ile birlikte fonksiyonun, uyku kalitesinin ve yaşam kalitesinin iyileştirilmesi
Hastaya hastalığın doğası, kronik seyir olasılığı ve tedavinin basamaklı yapısı hakkında gerçekçi bilgi verilmesi
Farmakolojik Tedavi
Birinci basamak ilaçlar (çoğu kılavuzda):
Gabapentinoidler: Gabapentin, pregabalin
Antidepresanlar:
Trisiklikler (amitriptilin, nortriptilin – özellikle gece ağrısı ve uyku bozukluğunda)
SNRİ’ler (duloksetin, venlafaksin – diyabetik nöropati ve genel nöropatik ağrıda etkin)
İkinci basamak ve ek seçenekler:
Tramadol veya düşük doz diğer opioidler (sadece seçilmiş ve izlenen hastalarda, kısa süreli)
Diğer antikonvülsanlar (karbamazepin, okskarbazepin – özellikle trigeminal nevralji gibi belirli tablolar)
Topikal tedaviler:
Lidokain %5 flaster (postherpetik nevralji ve lokalize nöropatik ağrıda)
Kapsaisin krem veya yüksek doz kapsaisin flaster (deneyim ve hasta toleransı ile sınırlı)
NSAİİ’lerin nöropatik ağrıda etkisi genellikle sınırlıdır; eşlik eden mekanik komponent veya inflamasyon yoksa birincil tedavi seçeneği değildir.
Non-farmakolojik ve Rehabilitasyon Yaklaşımları
Fizyoterapi ve egzersiz programları (özellikle immobilizasyonu kırmak ve motor kaybı olan sinir lezyonlarında fonksiyonu desteklemek için)
Duyusal yeniden eğitim teknikleri ve desensitizasyon
TENS ve diğer noninvaziv nöromodülasyon yöntemleri
Ergonomik düzenlemeler, basıya maruziyeti azaltacak splint ve ortozlar (karpal tünel, peroneal tuzaklanma vb.)
Psikososyal müdahaleler: Bilişsel-davranışçı terapi, gevşeme teknikleri, uyku hijyeninin iyileştirilmesi
Girişimsel ve Cerrahi Tedaviler
Konservatif ve medikal tedaviye dirençli, anatomik olarak gösterilebilir sinir sıkışması veya lokalize nöropatik ağrısı olan hastalarda girişimsel ve cerrahi seçenekler gündeme gelir:
Periferik sinir blokları: Lokal anestezik ± steroid uygulamaları, hem tanısal hem terapötik amaçla kullanılabilir.
Nörolitik bloklar ve kimyasal nöroliz: Seçilmiş, refrakter ağrılı olgularda nadiren tercih edilir.
Cerrahi dekompresyon:
Karpal tünel, kubital tünel, tarsal tünel, peroneal sinir tuzaklanmaları gibi tabloların cerrahi tedavisinde standart yaklaşımdır.
Nöroma eksizyonu ve rekonstrüksiyon girişimleri travmatik sinir lezyonlarında uygulanabilir.
Nöromodülasyon:
Periferik sinir stimülasyonu
Spinal kord stimülasyonu
Refrakter nöropatik ağrı sendromlarında, uygun hasta seçimi ve multidisipliner değerlendirme sonrası gündeme gelir.
Bu tedavilerin tamamı, konusunda deneyimli merkezlerde ve uygun endikasyon varlığında uygulanmalıdır; özellikle opioid kullanımı ve invaziv girişimler için yakın izlem gereklidir.
Sonuç
Periferik sinir ağrıları, etiyolojik olarak heterojen, klinik olarak karmaşık ve sıklıkla kronikleşme eğilimi gösteren ağrı sendromlarıdır. Etkin yönetim, altta yatan nedenin saptanması ve mümkün olduğunca düzeltilmesi, nöropatik ağrı mekanizmalarını hedefleyen farmakolojik tedaviler, non-farmakolojik yaklaşımlar ve gerektiğinde girişimsel–cerrahi yöntemlerin bireyselleştirilmiş şekilde birleştirilmesini gerektirir. Biyopsikososyal modele dayalı, multidisipliner ve uzun dönemli izlem içeren bir yaklaşım, periferik sinir ağrısına bağlı fonksiyon kaybını ve yaşam kalitesi bozulmasını anlamlı ölçüde azaltabilir.
REFERANSLAR
- Finnerup, Nanna Brix et al. “Neuropathic Pain: From Mechanisms to Treatment.” Physiological reviews vol. 101,1 (2021): 259-301.
- Di Stefano, Giulia et al. “Neuropathic Pain Related to Peripheral Neuropathies According to the IASP Grading System Criteria.” Brain sciences vol. 11,1 1. 22 Dec. 2020
- van Hecke, O et al. “Neuropathic pain in the general population: a systematic review of epidemiological studies.” Pain vol. 155,4 (2014): 654-662
İçerik Son Güncellenme Tarihi:16.11.2025